Tratamentul aritmiei în prespital
Termenul „aritmii cardiace“ se referă la aritmie și bloc cardiac. Aritmia - o încălcare a frecvenței, regularitatea și secvența de contracții cardiace. Încălcarea de excitare determina dezvoltarea blocului cardiac.
Aritmiile cardiace sunt printre cele mai frecvente tipuri de încălcări, frecvența lor nu poate fi evaluată cu precizie. aritmii tranzitorii apar in majoritatea oamenilor sanatosi. Atunci când un bolile organelor interne sunt condiții pentru dezvoltarea de aritmii cardiace, uneori devenind manifestare clinică majoră a unei boli, cum ar fi tireotoxicoza, CHD. Aritmii complica cursul multor boli cardiovasculare.
Prehospital adecvat să aloce acele aritmii pentru care este prezentat un tratament de urgență (vezi. Tabelul.).
Diviziunea condiționată a aritmiilor și de conducere în funcție de nevoia de asistență medicală de urgență
tulburări de ritm și de conducere care necesită tratament de urgență
Ritm și conducere tulburări, nu necesită tratament de urgență
tahicardie supraventriculară paroxistică
Managementul medical paroxism de tahicardie supraventriculară (PTE) este determinată de stabilitatea hemodinamică a pacientului. scăderea tensiunii arteriale (BP) cu dezvoltarea sincopă, un atac de astm cardiac, edem pulmonar, dezvoltarea de atac angină severă pe fondul tahicardie sunt indicatii pentru cardioversie imediata.
La selectarea relativ stabil hemodinamic medicament depinde de modelul electrocardiografică (Fig. 1).
Tahicardia cu „înguste“ complexe QRS (formă nemodificată QRS nu este mai mare de 0,1), prin introducerea de antagonist de calciu andocat, verapamil (Isoptin), prelungește perioada refractară a nodului AV. Medicamentul este introdus în / bolus la o doză de 2,5-5 mg timp de 2-4 minute (pentru a evita dezvoltarea de colaps sau bradicardie severă), cu posibila reintroducere 5-10 mg după 15-30 min menținând în același timp absența hipotensiunii arteriale și tahicardie.
Efectele secundare ale verapamilului includ: bradicardia (până la asistolă în timpul administrării intravenoase rapide datorită suprimării nodului sinusal automatism); AV-bloc (până la transversală totală cu administrare intravenoasă rapidă); ventriculare tranzitorii extrasistole (andocat pe cont propriu); hipotensiune arterială datorită vasodilatație periferică și acțiune inotrop negativ (până la colaps în administrarea intravenoasă rapidă); creștere sau semne de insuficiență cardiacă (datorită acțiunii inotrop negativ); edem pulmonar. Efectele adverse ale SNC observate amețeli, dureri de cap, nervozitate, letargie, înroșirea feței, edem periferic, senzație de lipsă de aer, amețeli, reacții alergice.
Verapamil trebuie utilizat numai pentru încălcări ale ritmului cu „complexul» QRS îngust. Atunci când „larg“ complex QRS și pentru sindromul Wolff-Parkinson suspectat-White (sindromul WPW) medicament contraindicat, deoarece scurtează perioada refractară a căilor suplimentare și pot determina o creștere a frecvenței cardiace și fibrilație ventriculară. Sindromul WPW Diagnostic posibil anamnestic în conformitate cu orientările și / sau estimarea anterioară ECG ritm sinusal corespunzătoare (intervalul PQ mai mic de 0,12 s, lărgit complex QRS, este determinată de unda delta). Alte contraindicații pentru utilizarea verapamil includ:
- absolut: bradicardie, sindrom de sinus bolnav, blocul AV II și gradul III, șoc cardiogen, insuficiența cardiacă acută și cronică, hipersensibilitate la medicament;
- bradicardie relativă cu un ritm cardiac mai mic de 50 pe minut, AV-bloc de gradul I, tahicardie ventriculară, hipotensiune arterială (MAP mai mică de 90 mm Hg ..).
In plus, verapamil este contraindicat la pacienții care pentru ultimele două ore a fost utilizat un beta-blocant.
O alternativă poate fi procainamidă verapamil (procainamida); acesta poate fi utilizat, de asemenea, în caz de eșec al verapamil, dar nu mai devreme de 15 minute după ultima administrare, și menținând în același timp hemodinamica stabile. Procainamidă este eficace în mișcare alternativă tahicardie la pacienții cu sindrom WPW (în cazurile când verapamil este contraindicată). Procainamidă este introdus în / lent, la o doză de 1000 mg timp de 8-10 minute (10 ml dintr-o soluție de 10%, a adus la 20 ml cu soluție izotonică de clorură de sodiu), cu un control constant al tensiunii arteriale, ritmului cardiac și electrocardiograma (în cazul complexelor QRS expansiune bruscă administrare trebuie să fie oprit). La momentul restaurării administrării ritmului sinusal se oprește de droguri. În legătură cu capacitatea de a reduce tensiunea arterială atunci când pacientul procainamida administrată trebuie să fie într-o poziție orizontală, este de asemenea necesar să se pregătească o seringă cu 0,1 mg fenilefrină (mezatona).
Efectele secundare includ efectul aritmogenică procainamida, aritmii ventriculare datorită alungirii intervalului QT, încetinirea atriventrikulyarnoy și conducerii intraventriculare, hipotensiune arterială, amețeli, slăbiciune, alterarea stării de conștiență, depresie, iluzii, halucinații, reacții alergice.
Contraindica utilizarea procainamida - hipotensiune, șoc cardiogen, insuficiența cardiacă cronică, sinoatrial și AV-blocada grad tulburărilor de conducere intraventriculară II și III, prelungirea QT și intervalul specificat pe episoadele de „răsucirea“ istoria tahicardie exprimata insuficienta renala, lupus sistemic eritematos , sensibilitate crescută la medicament. Efectul toxic este eliminat novokainamida / v în bolus 100 ml de soluție de carbonat acid de sodiu 5%.
Este de asemenea posibil utilizarea de beta-blocante (propranolol) și glicozide cardiace (digoxină), dar eficacitatea lor în tahicardie supraventriculară paroxistică este de numai 40-55%.
fibrilatie atriala si flutter
In tratamentul pacientilor cu fibrilatie atriala si flutter atrial prespital trebuie apreciat ritmul de fezabilitate sinusal.
indicație absolută pentru restabilirea ritmului sinusal in dezvoltarea de fibrilatie atriala paroxistica este dezvoltarea de edem pulmonar sau șoc aritmogene; În acest caz, urgențe prespitalicești trebuie să fie făcut cardioversie.
Contraindicații pentru a restabili sinusal ritm prespitalicești își poate asuma durata paroxistică fibrilatie atriala mai mult de două zile, s-au dovedit dilatarea atriului stâng (dimensiunea anteropoaterioara 4,5 cm prin ecocardiografie), prezența cheagurilor de sânge în atria sau complicații tromboembolice în antecedente, asupra dezvoltării paroxism fundalul unui sindrom coronarian acut (cu hemodinamică stabilă), dezvoltarea paroxismul în fundal exprimat anomaliile electrolitice, hipertiroidism decompensării. După anularea restabilirii ritmului sinusal este necesară pentru a controla ritmul cardiac, în scopul de a se menține în intervalul de 60-90 bătăi pe minut.
mijloace de selecție pentru monitorizarea frecvenței cardiace, glicozide cardiace sunt: 0,25 mg digoxină (1 ml dintr-o soluție de 0,025%) în soluție izotonă de clorură de sodiu 20 ml introduse în / bolus lent. Alte tactici determinate în spital. Permanente aritmii atriale normosistolicheskaya fără semne de insuficiență cardiacă, în general, nu necesită tratament antiaritmic (fig. 2). Efectele secundare ale digoxinei (manifestări ale intoxicației digitalice) - bradicardie, bloc atrioventricular, tahicardie atrială, extrasistolele ventriculare, anorexie, greață, vărsături, diaree, dureri de cap, amețeli, vedere încețoșată, sincopă, agitație, euforie, somnolență, depresie, tulburări de somn , confuzie.
Contraindicații la utilizarea Digoxin:
- absolută: glicozid intoxicație, hipersensibilitate la medicament;
- relativă: bradicardie (efect cronotrop negativ); Bloc AV II și gradul III (efect dromotrop negativ); stenoza mitrală izolată și normo sau bradicardie (risc de dilatarea atriului stâng la insuficiență ventriculară stângă exacerbare, o creștere a presiunii în cavitatea sa, riscul de a dezvolta edem pulmonar datorită activității contractile a ventriculului drept a crescut și crește hipertensiune pulmonară); stenoză subaortică hipertrofică idiopatică (posibilitatea creșterii obstrucția ieșirii hipertrofiei ventriculare stângi, datorită unei reduceri a septului interventricular); angină instabilă și infarct miocardic acut (risc crescut de oxigen miocardic și capacitatea de rupere în timpul infarctului miocardic transmural miocardic, o creștere a presiunii în cavitatea ventriculului stâng); Sindromul WPW (îmbunătățește deținerea căilor suplimentare), extrasistole ventriculare frecvente sau polytopic, tahicardie ventriculară jogging.
Medicamentul de alegere pentru restabilirea ritmului sinusal într-un procainamida hemodinamice stabil.
În unele cazuri, o alternativă la procainamida poate servi ca verapamil. El nu restaurează întotdeauna ritm sinusal, dar reduce în mod eficient ritmul cardiac prin blocarea efectului pe nodul atrioventricular. Nu putem, însă, să uităm că utilizarea verapamil (un medicament îmbunătățește deținerea de căi suplimentare), la pacienții cu sindrom WPW cu fibrilație atrială nu este prezentat.
Cand fibrilatie atriala magniyzavisimom (hipomagnezemia sau prezență dovedită alungesc intervalul QT), medicamentul ales este sulfatul de magneziu (kormagnezin) fiind, în alte cazuri, un mijloc suplimentar de a încetini (reduce frecvența contracțiilor) ritm.
Cu ineficacitatea antiaritmic prespital tratamentul medicamentos terminat în caz de complicații (vezi. De mai sus) transportate cardioversie.
flutter atrial cu atrioventricular scăzut de conducere, ceea ce duce la o tahicardie neexprimat, și în absența complicațiilor nu necesită tratament de urgență.
Atunci când instabilitatea hemodinamică, pe fondul dezvoltării complicațiilor de fibrilatie atriala cu ritm cardiac ridicat (-AV care efectuează 1: 1) prezintă cardioversie de urgență.
flutter atrial necomplicat cu o frecvență mare de contracții ventriculare necesită prespitalicesc doar încetinirea ritmului cardiac, care sunt utilizate digoxină sau verapamil. Cererea în acest caz, beta-blocante, cel mai puțin adecvat, deși este posibil.
aritmii ventriculare
În cele mai multe cazuri, atât aritmii ventriculare și supraventriculare nu este un „malign“ violare de ritm și nu necesită intervenție imediată terapeutică (excepție - extrasistole ventriculare frecvente și / sau polytopic infarct miocardic prematur). În acest caz, se poate selecta beta-blocant pentru administrare orală. Cu alocare optimă a Retrospectiv medicamente selective cu proprietăți lipofile. Cel mai studiat al acestui grup de droguri - metoprolol, a căror utilizare într-o doză de 50-200 mg pe zi (în două doze divizate) este recomandată în primul rând pentru pacienții care aritmia este o manifestare a bolii coronariene și / sau însoțește hipertensiune.
In infarctul miocardic acut tratamentul ales pentru ameliorarea aritmiei ventriculare este lidocaina (Fig. 3).
Într-o selecție hemodinamic stabilă înseamnă pentru ameliorarea tahicardiei ventriculare (VT) este lidocaină administrată în / bolus timp de 3-5 minute, urmată de o perfuzie de menținere picurare până la 24 de doze de 1-2 mg / kg (80-100 mg) 36 de ore la o viteză de 20-55 ug / kg / min (maximum 4 mg / min). Dacă este necesar, pe fondul infuzie bolus suplimentar acceptabil de lidocaină 40 mg după 10-30 min de la primul bolus. Alungirea intervalului QT și crește dispersia sa - indicatii la terapia prin creșterea întreținerii kormagnezina picurare (sulfat de magneziu) la o viteză de 3-20 mg / min. Ulterior, o tranziție la o administrare lidocaină profilactic / m 2-4 mg / kg (160-200 mg, un maxim de 600 mg, și infarctul miocardic nu mai mult de 300 mg) la fiecare 4-6 ore.
În cazul defectării utilizării lidocaina pentru ameliorarea altor antiaritmice VT arătat, menținând hemodinamicii stabile și absența reacțiilor adverse (risc de colaps și de potențare a acțiunii medicamentelor antiaritmice aritmogene), sau când este imposibil să se efectueze cardioversie. În aceste cazuri, al doilea drog cel mai important este (procainamida) intrare procainamidă precauții adecvate / în doze divizate de 100 mg / 5 min pentru a restabili ritmul sinusal sau pentru a atinge dozele de satureze (500-1000 mg).
eficienta procainamida la toate tahicardiei paroxistice fiind medicamentul ales pentru tratamentul tahicardiilor de natură necunoscută, cu un complex QRS larg (ventriculare sau supraventriculare cu aberație).
Medicamentul de alegere pentru tahicardie ventriculară de tip „piruetă“ și mijloace suplimentare și în alte tipuri de tahicardie ventriculară (inclusiv refractare la terapia și lidocainei novokainamidom) este sulfat de magneziu (kormagnezin) de intrare / v timp de 10-15 minute, la o doză de 400-800 magneziu mg (20-40 ml de 10% sau 10-20 ml de soluție 20%). In absenta unui efect al medicamentului este introdus din nou după 30 de minute. Ajungând terapie efect de întreținere, prin picurare kormagnezina (sulfat de magneziu) la o viteză de 3-20 mg / min timp de 2-5 ore.
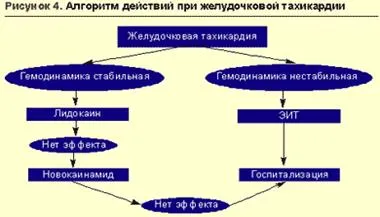
tahicardie ventriculară cu instabilitate hemodinamică necesită cardioversiune imediată (Fig. 4).
Bradiaritmiile (bradicardie sinusală, bloc sinusal, înlocuire lent tulburări de ritm atrioventriculare de conducere atrioventriculare II și gradul III) necesită terapie în acele cazuri în care aceste condiții sunt însoțite de instabilitate hemodinamică și apar ca o complicație a bolilor de inima organice sau dezvoltate în timpul resuscitare, precum apariția atacurilor frecvente ale Morgagni-Edemsa-Stokes. Pentru a restabili o hemodinamic este suficientă pentru a crește ritmul cardiac pe / în introducerea unei soluții 0,1% de sulfat de atropină într-o doză de 0,3-1,0 ml Se repetă doza inițială (la eficacitatea acesteia) după 4-5 ore.
Efectele secundare ale atropina includ uscăciunea gurii, sete, greață, vărsături, atonie intestinală și constipație, accentuarea tusei la pacienții cu astm bronșic, tulburări urinare, midriază, fotofobie, paralizie cazare, tahicardie, anxietate, tremor, dureri de cap, agitație.
Contraindica utilizarea atropinei este glaucom, retenție urinară cronică, atonie intestinală, tahicardie, insuficiență cardiacă severă, arterioscleroză exprimat, hipersensibilitate la medicament. Când bradiaritmie și AV-blocada prin atropină posibilă utilizarea chiar și indicații vitale în ischemie miocardică, obstrucție intestinală, atonie intestinală, ficat și rinichi, glaucom formă de închidere.
Terapia Ineficiența atropină este o indicație pentru stimulare temporară și imposibilitatea utilizării sale pentru orciprenalină sănătate (la o doză de 10-30 mg / min sub controlul ritmului cardiac / picurare până la atingerea efectului terapeutic).